Riforma e attivazione della rete di sanità territoriale: ospedali di comunità e case della salute
Sono previste dal PNRR (Piano Nazionale di Ripresa e Resilienza) per la nuova Sanità Territoriale. Possono essere attivati in sinergia da ASL, Comuni e Regioni. L’assistenza potrà essere garantita dalla rete dei medici di base e dei Pediatri di Libera Scelta. Essi saranno supportati, per gestire eventuali ricoveri, da infermieri, OSS e altro personale sanitario, reclutato ad hoc con i fondi resi disponibili dal PNRR.
L’obiettivo è quello di coordinare tali interventi sociali e sanitari alla persona, sia domiciliari che ospedalieri. Pertanto saranno effettuati a casa dei pazienti o con ricoveri di breve durata presso una Casa della Salute o un Ospedale di Comunità.
Fascicoli sanitari individuali
Si dovrà, come prima azione di programmazione, attivare oltre i presidi anche la messa in rete dei fascicoli sanitari individuali dei cittadini residenti. Si garantisce così la disponibilità di tutte le informazioni mediche ai vari poli dell’assistenza territoriale. Senza più essere costretti a duplicare la raccolta delle informazioni sociosanitarie.
Sarà possibile coordinare gli interventi, riducendo i costi e razionalizzando il lavoro degli operatori. Disponendo di tutte le informazioni della popolazione, si potranno organizzare efficaci campagne di formazione e/o informazione sanitaria. Il fine è quello di poter consigliare le migliori condotte di vita da tenere in base alle condizioni di salute. Si evita così agli operatori errori di approccio alle terapie potendo disporre di informazioni su tutte le cure già somministrate. Si potranno così ridurre gran parte degli effetti collaterali, inappropriatezze nella somministrazione di farmaci e quelle cure già rivelatisi dannose in interventi precedenti.
Presa in carico della persona nel suo complesso
Non solo la singola malattia. Si potranno ridurre ospedalizzazioni inappropriate, ora numerose soprattutto per tutte patologie croniche o che non richiedono prestazioni particolarmente complesse. Le cure potranno essere somministrate al domicilio del paziente, in condizioni di maggiore confort e assenza di rischio-complicanze (soprattutto ospedaliere). Potremmo così avere una risposta assistenziale più completa, ben integrata con il privato convenzionato e supportata dalla rete delle strutture territoriali. Esse saranno connesse in un rapporto di continuità assistenziale, efficacemente integrata con l’intera rete di ospedali generalisti o di alta specializzazione, sia pubblici che privati.
Il nuovo modello di sanità territoriale
Questo modello organizzativo era già previsto dalla prima riforma sanitaria (833/1978) ma poi le cose andarono diversamente, fino alla discutibile riforma costituzionale che trasferì molte competenze in materia sanitaria alle Regioni. Alcune regioni avviarono allora politiche di massiccia privatizzazione dell’assistenza, dirottando ingenti quote di risorse per esternalizzare servizi non sempre in modo corretto e deprivando, di fatto, l’intera sanità territoriale.
Questa politica se ha garantito la realizzazione di ospedali di eccellenza (generalmente a gestione privata), ad altissima specializzazione, ha però trascurato i servizi di base, meno appetibili, destinati alla prevenzione e quelli territoriali di base. Questo modello è stato per anni pubblicizzato come il migliore possibile, ma spesso ha prodotto, a causa della povertà di alcuni territori e delle scarse risorse disponibili, marcate diseguaglianze e inefficienze.
Il risultato si è drammaticamente visto anche nella prima fase di questa pandemia, con il forte intasamento dei presìdi di Pronto Soccorso Ospedaliero e la loro rapida trasformazione in focolai di diffusione del contagio.
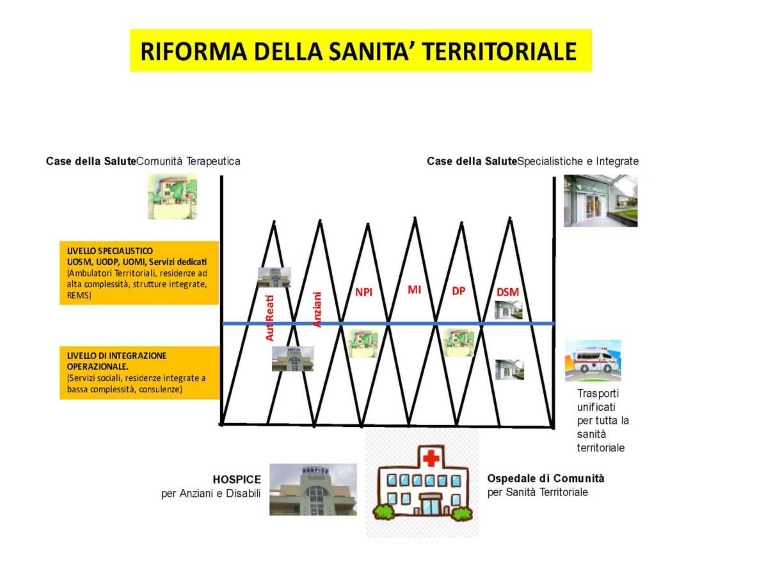
La riforma della sanità territoriale
Appare ora urgente e dovrebbe valorizzare e integrare i dipartimenti di prevenzione, di assistenza domiciliare e ambulatoriale, di prevenzione e cura delle dipendenze patologiche e della salute mentale. Dovrebbe implementare gli interventi e le prestazioni erogabili in regime domiciliare e garantire la disponibilità di infermieri di comunità e altri profili sanitari di base. Loro potranno lavorare in tal modo al domicilio dei pazienti o nelle nuove strutture comunitarie (Ospedali e Case di Comunità).
Tutto ciò sarà possibile attivando preliminarmente un servizio unico di trasporto utenti (sul modello del 118 ospedaliero), da utilizzare anche per spostare il personale sanitario all’interno di questo grande ospedale diffuso. Ciò porterà a riqualificare ruolo e funzione di medici di base e pediatri di libera scelta, per garantire una serie di prestazioni domiciliari su tutto il territorio. Si potranno utilizzare laboratori territoriali di analisi e servizi di radiologia, da attivare e rendere disponibili a tutta la Sanità Territoriale.
La sanità privata
Le stesse risorse oggi spese per esternalizzazioni non necessarie, potrebbero certamente bastare a fronteggiare i bisogni assistenziali, purché utilizzate per adeguare attrezzature e reclutare il personale carente. Queste politiche potrebbero contribuire a reperire risorse per costruire una corretta integrazione con la sanità privata, disincentivando le azioni di tipo speculativo tendenti a sostituirsi a un’assistenza pubblica inefficiente.
Il PNRR prevede risorse sufficienti per aprire, in ogni Distretto Sanitario, almeno un Ospedale di Comunità, alcune Case della Salute e Hospice per patologie croniche. Per attivare efficienti equipe territoriali di supporto destinate a far funzionare sia gli ospedali che ad implementare le terapie domiciliari.
Conclusioni
Non stiamo descrivendo il solito libro dei sogni, anche perché in alcune regioni, già esiste un modello simile da oltre dieci anni. Sono già state aperte numerose Case della Salute e Ospedali di Comunità, e quelle regioni, che hanno già iniziato a programmare in tal senso, potranno ora completarne la realizzazione su tutto il territorio, disponendo dei fondi necessari.
Molto dipenderà dalla capacità dei decisori politici locali di spendere bene ciò che è stato loro destinato. Ciò comporta, però, percorsi amministrativi chiari e trasparenti. Non si deve inventare nulla. È già tutto scritto nel PNRR, bisogna solo applicare alla lettera quanto indicato e utilizzare i migliori professionisti disponibili.
Si tratta di garantire azioni di buona programmazione, a fronte di una regionalizzazione discutibile che ha portato la sanità italiana a frammentarsi in venti modelli diversi. L’assistenza dovrebbe essere coordinata e universale per diritto costituzionale, replicata in ogni angolo del paese. Garantendo la stessa qualità nelle cure erogate e le stesse opportunità di sopravvivenza. Si potrebbero così ridurre quei dolorosi 3 anni di sopravvivenza in meno, ora previsti per coloro che risiedono nel meridione del paese … come in tutti i meridioni del mondo.
Walter di Munzio
Bibliografia
- 2001. di Munzio W.: Da internati a utenti, Idelson, Napoli.
- 2008. di Munzio W, D’Aquino G, Intoccia L., Salomone G: Manuale Pratico di Psichiatria Territoriale. Linee strategiche ed operazionali per il lavoro dei centri di salute mentale, Idelson Ed., Napoli.
- 2002. Goessler R., Katschnig H.: Wissen – genieben – besser leben. Ein seminar fur menschen mit psychoseerfahrung, Psychiatrie-Verlag Editore, Bon.
- 2010. di Munzio W. (a cura di): Implementare buone pratiche per interventi di integrazione sanitaria e sociale mirati a contrastare la non autosufficienza nelle persone con disabilità mentale, Fondazione CeRPS Editore, Nocera Inferiore.
- 2019. di Munzio W. (a cura di): Lineamenti di Management in Psichiatria. Riorganizzazione e rilancio dei servizi di salute mentale. Idelson-Gnocchi Editore, Napoli.















